Менингит
Менингит – воспалительное заболевание оболочек головного мозга.
Причины менингитов
По этиологии (причине возникновения) менингиты бывают инфекционные, инфекционно-аллергические – нейровирусные и микробные (серозные менингиты, гриппозный менингит, туберкулезный, герпетический), грибковые и травматические менингиты.
По локализации поражения выделяют панменингиты – поражаются все мозговые оболочки, пахименингиты – преимущественно поражается твердая мозговая оболочка, лептоменингиты – поражаются паутинная и мягкая мозговые оболочки. Преимущественное поражение паутинной оболочки – арахноидит – вследствие клинических особенностей выделяется в отдельную группу.
Менингиты делят на серозные и гнойные.
По происхождению различают первичные – к ним относят большинство нейровирусных менингитов, гнойный менингит и вторичные – гриппозный, туберкулезный, сифилитический.
По характеру ликвора – серозные, гнойные, геморрагические, смешанные.
По течению – молниеносные, острые, подострые, хронические.
По локализации – конвекситальные (поверхностные) и базальные (глубинные – на основании мозга).
По путям инфицирования мозговых оболочек – гематогенные, лимфогенные, периневральные, контактные (например, при заболеваниях придаточных пазух носа, воспалениях уха, зубов), при черепно-мозговых травмах.
При любом менингите имеет место менингеальный синдром - повышение внутричерепного давления – распирающая головная боль с чувством давления на глаза и уши, рвота, свет и звуки раздражают (светобоязнь и гиперакузия), высокая температура, возможны эпиприступы, сыпь. Симптомы и лечение менингитов различно.
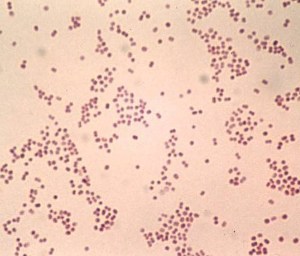
Менингококк под микроскопом
Гнойный менингит
Гнойный менингит – тяжелое микробное воспаление мозговых оболочек. Это лептоменингит, вызываемый менингококковой инфекцией, стрептококками, стафилококками, пневмококками и другими микробами – микробы кишечной группы, синегнойная палочка…
Факторы риска гнойного менингита: интоксикация – курение, алкоголь, инфекции, стрессы, переохлаждение, инсоляция – все, что ослабляет защитные возможности организма.
Источник заболевания – носители первого порядка (не болеющие, но носят микроб), второго порядка (болеющие ОРЗ, ангины, фарингиты).
Болеют менингитом в любом возрасте.
Менингококк попадает на мозговые оболочки из носоглотки гематогенным путем. Это конвекситальный менингит – тяжелый воспалительный процесс, гнойное содержимое распространяется, образуя «гнойный плащ».
Симптомы гнойного менингита
Гнойный менингит имеет бурное начало – быстро повышается температура, нарастает головная боль, тошнота, неоднократная рвота, возможно развитие эпиприступа, появляются симптомы поражения черепных нервов, поражаются все внутренние органы – менингококкцемия – перикардит, язва, пиелит, цистит, поражаются суставы. Больной принимает характерную позу с согнутыми ногами и запрокинутой головой. Возможны герпетические высыпания и геморрагическая сыпь, розеолезная сыпь на коже и слизистых. На 2-3 день может развиться кома.
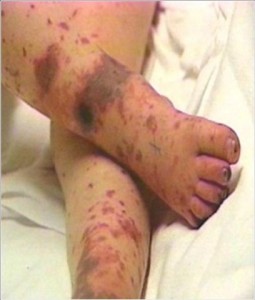
Сыпь при менингите
Больного осматривает окулист – на глазном дне развиваются застойные явления. Ведущее значение имеет люмбальная пункция – определяется повышение давления ликвора, увеличивается содержание нейтрофилов.
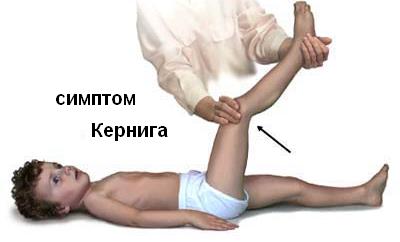
Невролог видит менингеальные знаки – ригидность затылочных мышц (невозможность нагнуть голову и прикоснуться к грудине), симптом Кернига (невозможность разогнуть согнутую в тазобедренном и коленном суставах ногу), болезненность при надавливании на глазные яблоки, симптом Брудзинского (при попытке наклонить голову вперед в положении лежа ноги сгибаются в коленях, при надавливании на лобок ноги сгибаются в коленных суставах).

Необходимо исследование крови - обнаружится высокий лейкоцитоз и COЭ, сдвиг лейкоцитарной формулы влево. В тяжелых случаях, при снижении защитных сил организма - лейкопения.
Молниеносное течение чаще бывает у новорожденных – ребенок кричит, потрясающий озноб, высокая температура и умирает (от часов до 3 суток). У взрослых течение острое, подострое. Протекает 4-5 недель с хорошим выходом. Подострое течение чаще у пожилых людей – медленное развитие с длительным периодом предвестников. У пожилых людей возможно атипичное течение, присутствуют только симптомы назофарингита или эпиприпадок. Возможно легкое, средней тяжести и тяжелое течение менингита.
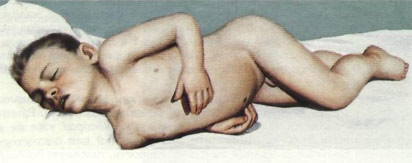
Характерная поза больного с запущенным менингитом.
Голова запрокинута назад
Осложнения гнойного менингита
Возможно развитие осложнений: сепсис, гидроцефалия, гипоталамический синдром, нарушения зрения, слуха, астено – невротический синдром, поражение внутренних органов.
Лечение гнойного менингита
Чем раньше установлен диагноз и начато лечение, тем благоприятнее исход заболевания. Поэтому не стоит затягивать обращение к врачу и заниматься самолечением.
При назначении лечения особо важную роль играет точное определение возбудителя. От этого зависит специфическая терапия и исход заболевания.
Лечат больных гнойным менингитом в инфекционных больницах массивными дозами антибиотиков (пенициллины, аминогликозиды, цефалоспорины), сульфаниламидных препаратов, проводят мощнейшую дегидратацию (гормоны, мочегонные), дезинтоксикацию. Симптоматическое лечение назначают терапевт, окулист, пульмонолог, лор.
Диспансерное наблюдение после выздоровления и выписки из инфекционной больницы осуществляет невролог.
Самолечение недопустимо и приведет к смертельному исходу. Средства народной медицины не применяются.
Профилактика гнойного менингита
В качестве профилактики уделяется внимание санации очагов хронической инфекции – заболевания полости носа и придаточных пазух, уха, зубов. Всех контактных с больным наблюдают, проводится дезинфекция помещения.
Вторичный гнойный менингит
Вторичный гнойный менингит имеет более мягкое течение, нет бурного начала, не так высока температура. Возникает при сепсисе, в послеоперационном периоде, остеомиелите, тяжелой пневмонии.
Острый лимфотарный менингит
Острый лимфотарный менингит – серозный менингит, встречается в виде эпидемических вспышек и спорадических случаев. Носителями вируса являются мыши (полевые и домашние), которые выделяют вирус с носовым секретом, мочей, калом и загрязняют окружающие человека предметы. При заражении – начало острое с желудочно – кишечными расстройствами (тошнота, рвота, понос, боли в животе), нормальной или высокой температурой и развитием менингеального синдрома. Возможны поражение 3 и 6 пар черепно – мозговых нервов (глазодвигательного и отводящего).
Течение отличается обратным развитием без остаточных явлений.
К группе серозных менингитов относятся менингит, вызванный полиомиелитоподобными вирусами Коксаки, ECHO. Они отличаются летне – осенней сезонностью и чаще поражают детей. Развитие острое – температура, менингеальный синдром, желудочно-кишечные расстройства. Возможно двухволновое течение.
Развитие серозного менингита возможно при паротите, гриппе, паротите, герпетической инфекции, грибковых заболеваниях, протозойных (малярия, токсоплазмоз).
При люмбальной пункции ликвор прозрачный, давление повышено, имеет место лимфоцитарный плеоцитоз. Из спиномозговой жидкости и носоглоточных смывов может быть выделен вирус серозного менингита. Вирус Коксаки может быть выделен кала. При паротитном менингите ищут возбудителя в слюне. Криптококк вызывает тяжелую форму менингита у больных СПИДом. При сифилисе развивается поздний сифилитический менингит.
Туберкулезный менингит – серозный лептоменингит.
Возбудитель – туберкулезная палочка (микобактерия) Коха. Носителями являются практически все люди. Путь передачи – воздушно – капельный.
Болеют все возрастные категории. Ранее наблюдалась весенне – осенняя сезонность, сейчас растет заболеваемость туберкулезом и сезонности нет, встречается круглогодично. На рост заболеваемости влияют социальные условия жизни – антисанитарные условия жизни, недостаточное питание, безработица, рост «недолеченных» больных туберкулезом. В контакте находятся все. Мозговые оболочки поражаются при наличии в организме очага туберкулеза в легких, костно – суставной системе, почках, половых органов.
Распространение в организме – гематогенно – ликворным путем.
Туберкулезный менингит – базисный процесс – 3 – 4 желудочек мозга, варолиев продолговатый мозг.
Развитие симптомов постепенно с длительным периодом предвестников – астения, адинамия, нарушения сна, аппетита, небольшое повышение температуры, длительная ночная потливость, головная боль, которые могут длиться 2-3 недели. Потом усиливается головная боль, появляется рвота, развивается менингеальный синдром. Далее состояние ухудшается, поражаются черепно – мозговые нервы (чаще вторая, третья, шестая, седьмая пары). При этом появляется птоз (опущение века), косоглазие, ограничение движений глазных яблок, глаз может не закрываться полностью, угол рта свисает, щека неудерживает воздух и «парусит» при дыхании. При отсутствии специфического лечения возможны параличи, нарушения дыхания, глотания, кома.
Течение туберкулезного менингита больше атипичное, чем типичное.
Различают туберкулезный менингит с острым течением, с эпилептичеким приступом, без менингеальных знаков, псевдоопухолевое развитие, субарахноидальное.
Диагностика крайне тяжелая. От формы туберкулеза не зависит. Может быть первым проявлением туберкулеза. Дифференциальный диагноз проводят с другими формами менингитов, субарахноидальным кровоизлиянием, опухолью. Обнаружение микобактерии особо важно для правильного и своевременного лечения. Без специфического лечения уровень смертности очень высок. До открытия ПАСКА в 1952 года от туберкулезного менингита была 100% смертность через 3 – 4 недели от начала заболевания.
Осложнения самые большие из всех менингитов – парезы, параличи, гидроцефалия, атрофия зрительных нервов, вестибулопатия, гипоталамические и мозжечковые расстройства, гиперкинезы, туберкуломы.
Лечение длительное, в туберкулезных диспансерах. Специфическое лечение назначает фтизиатр (ПАСК, фтивазид, тубазид, рифадин,изониазид). Неспецифическое – невролог. Используют гормонотерапию, дегидратацию, дезинтоксикацию, симптоматическое лечение, антихолинестеразные средства, витаминотерапию и нейропротекторы. Лечение длительное – до года – полутора лет. После стационарного используется санаторно – курортное лечение на ЮБК.
Проводится массовая профилактика заболеваемости туберкулезом – первичная вакцинация БЦЖ новорожденных еще в роддомах (впервые вакцина была введена новорожденному еще в 1921 году), контроль наличия иммунитета – реакция Манту для отбора пациентов на повторную вакцинацию, флюорографическое обследование всего населения. Необходимо полное лечение всех заболевших и контрольные наблюдения за всеми, перенесшими туберкулез для предотвращения эпидемии туберкулеза.
В 1993 году ВОЗ объявила туберкулез национальным бедствием, а день 24 марта – Всемирным днем борьбы с туберкулезом. О серьезности проблемы туберкулеза можно судить по существованию специальной программы ВОЗ, позволяющей выявлять и излечивать больных, которая работает в 180 странах мира.
Вакцинация, массово проводимая (согласно календаря прививок) предотвращает многие заболевания, способные вызвать менингит. Используются вакцины против гемофильной палочки, менингококковой инфекции, пневмококковой инфекции, кори, паротита, коревой краснухи, ветряной оспы, гриппа.
Консультация врача по теме менингит:
Вопрос: когда проводится при туберкулезном менингите люмбальная пункция?
Ответ: при наличии минимальных явлений менингизма – показана немедленная люмбальная пункция. Обнаружится высокое давление ликвора, увеличенное содержание белка, уровень сахара снижается, хлориды снижаются. Для высевания туберкулезной палочки анализируют три пробирки, в которых при отстаивании образуется пленка и в ней можно найти возбудителя. Ликвор берут два раза через день для диагностики, через 2-3 недели после назначенного специфического лечения для контроля назначенных доз, затем три раза перед выпиской для контроля выздоровления.
Вопрос: как можно защититься при контакте с больным менингитом?
Ответ: при контакте с больным необходимо использовать марлевые повязки, мыть руки с мылом, дезинфецировать посуду, лицам, находящимся в тесном контакте проводится химиопрофилактика – рифампицин, цефтриаксон, иммуноглобулин.
Вопрос: делают ли компьютерную томографию для диагностики менингита?
Ответ: да, делают, проведение дифференциального диагноза требует исключения серьезных заболеваний головного мозга – субарахноидального кровоизлияния, абсцесса мозга, опухоли мозга.
Вопрос: что такое менингизм?
Ответ: Менингизм – нерезкое проявление менингеальных симптомов на фоне инфекции, гриппа, интоксикации. Длится 2 – 3 дня и проходят. Чаще явления менингизма бывают у детей.
Врач невролог Кобзева С.В
Серозные менингиты
Главной особенностью этих различных по этиологии форм менингита является серозный характер воспаления. Серозные менингиты бывают, так же как и гнойные, первичными и вторичными. Первичные менингиты бывают тогда, когда процесс первично поражает мозговые оболочки без предшествующей общей инфекции, а вторичные менингиты — когда процесс в мозговых оболочках развивается на основе общего или как следствие местного инфекционного заболевания. Чаще всего возбудителями серозных менингитов, как первичных, так и вторичных, являются различные вирусы: вирусы Коксаки и ECHO, вирус хориоменингита, полиомиелита, эпидемического паротита (свинки), кори и т. п. Вирусы Коксаки, ECHO, хориоменингита вызывают, как правило, первичные серозные менингиты, характеризующиеся иногда склонностью к эпидемическим вспышкам с ясно выраженной очаговостью. Вирусы паротита и кори вызывают вторичные серозные менингиты. Вирусные серозные менингиты отличаются от гнойных доброкачественным течением. Они очень редко дают осложнения и смертельные исходы. Однако к серозным менингитам относится и туберкулезный менингит, который по своему характеру является вторичным серозно-фибринозным менингитом и прогностически является грозным заболеванием, если не начато специфическое лечение.
Клиническая картина. Первичные серозные менингиты начинаются обычно остро: с подъема температуры до 38—39°, головной боли, повторной рвоты. Головные боли могут быть очень сильными и сопровождаются болями в глазах. Рвота бывает повторная, многократная. Хороший эффект оказывает люмбальная пункция (см. Спинномозговая пункция), значительно уменьшая или даже снимая головные боли и рвоту. Наряду с головными болями и рвотой с первого-второго дня заболевания выявляется менингеальный синдром. Однако при серозных менингитах он бывает не так сильно выражен, как при гнойных. Иногда при наличии воспалительных явлений в спинномозговой жидкости и головной боли и рвоте менингеальные симптомы могут даже отсутствовать или быть выраженными незначительно. Иногда отмечается двухволновый характер лихорадки. У маленьких детей заболевание может начаться с общих судорог. Особое значение для диагноза имеют изменения спинномозговой жидкости и особенно динамика этих изменений. Давление спинномозговой жидкости обычно бывает повышенным — до 300—400 мм вод. ст. Жидкость прозрачная и бесцветная, но иногда бывает опалесцирующей. Количество клеток увеличено от нескольких десятков до нескольких сотен и даже до 1000—2000 клеток в 1 мм3 и, как правило, за счет лимфоцитов. Лишь при серозных менингитах, вызванных вирусами Коксаки и ECHO, в первые дни болезни цитоз бывает смешанным (лимфоциты и нейтрофилы), однако в дальнейшем быстро переходит в лимфоцитарный. Содержание белка или нормальное, или несколько снижено. Течение серозного менингита обычно бывает острое, доброкачественное, с быстрым обратным развитием симптомов и без остаточных явлении.
Диагноз. Очень важно дифференцировать серозный менингит от гнойного и туберкулезного менингита. Диагноз ставится на основании клинических симптомов острого серозного менингита (лихорадка, менингеальные симптомы) и характерных изменений спинномозговой жидкости.
Серозный менингит — серозное воспаление мягких мозговых оболочек различной этиологии. Процесс в оболочках может быть первичным, вызванным различными возбудителями, преимущественно вирусами, и может иметь вторичный характер, развиваясь при общих заболеваниях (туберкулез, корь, тифы, бруцеллез и др.), травмах и интоксикациях. В зависимости от этиологии выделяют ряд форм серозного М. Заболевание первичным серозным М. наблюдается в форме эпидемических вспышек и спорадических случаев.
При остром серозном М. макроскопически мягкие мозговые оболочки резко полнокровны, пропитаны серозной слегка мутноватой жидкостью, местами с мелкими очажками кровоизлияний. Извилины мозга сглажены, вещество его на разрезе полнокровно, отечно, в случаях менингоэнцефалита с мелкими фокусами размягчения и точечными геморрагиями. Сосудистые сплетения набухшие, полнокровные, с черноватыми участками кровоизлияний. Возможна умеренная гидроцефалия. Эпендима желудочков полнокровна. От отека мозговых оболочек картина серозного М. отличается выраженной гиперемией, наличием геморрагий и большей мутностью оболочек. Присутствие в мазках из экссудата клеток воспалительного инфильтрата помогает диагностике. Микроскопически оболочки при серозном М. утолщены, пропитаны гомогенной белковой жидкостью, иногда с примесью нитей фибрина. Среди клеточных элементов преобладают мононуклеары (лимфоидные и макрофагальные клетки), встречаются немногочисленные нейтрофилы. В периваскулярных зонах инфильтрация наиболее интенсивна. При хронических формах серозного М. оболочки уже макроскопически выглядят утолщенными, белесоватыми. В них развиваются склеротические изменения, приводящие к нарушению циркуляции спинномозговой жидкости. Отсюда возможность развития кист (листовидный серозный М.) и гидроцефалии.